По кожата на лицето се срещат няколко типа епителни злокачествени тумори. От покривния епител произхождат два вида неопластични процеси – плоскоклетъчни (спиноцелуларен карцином) и базалноклетъчни – базоцелуларен карцином (нарича се още базилиом или базалноклетъчен епителиом). От кожните анекси водят началото си три вида тумори: от потните жлези (сирингокарцином), от мастните жлези (мастен жлезист карцином) и от космените фоликули (трихоепителен карцином). Според статистически данни около 90 % от карциномите на кожата в целия организъм се срещат в областта на лицето и шията - защото там кожата е най-често изложена на слънчевите лъчи. За всеки един човек е важен един принцип - всяка кожна лезия, която се явява спонтанно, без видима причина, и не изчезва за период от 30 дни, подлежи на медицински преглед и евентуално на биопсия, тъй като би могла да представлява доброкачествен или злокачествен неопластичен процес.
Лицево - челюстна хирургия Лимфни дисекции Адрес на нашата практика Пирин планина Зъбни импланти Карцином
Ако желаете безплатен преглед при лицево - челюстен хирург, запазете си час на телефон 032 64206
Отговаряме и на запитвания по електронна поща на адреси ceo@ralev-dental.bg, help@ralev-dental.bg, support@ralev-dental.bg
Телефонът на нашето отделение в болницата в град Сливен е 044 611 727; уеб - страница на болницата - http://mbal.sliven.net
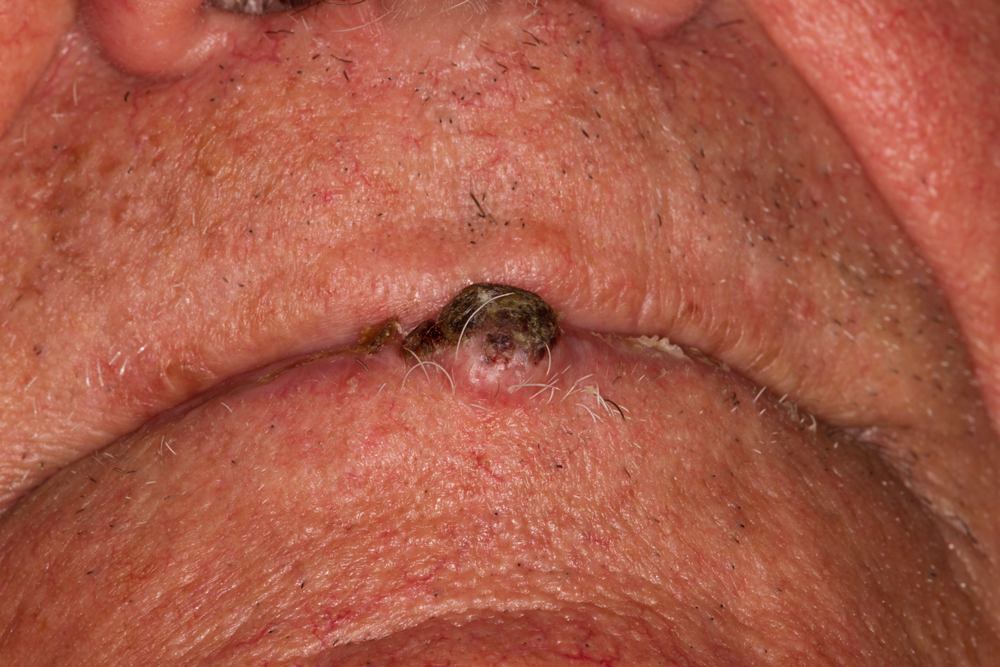
Базоцелуларният карцином е най-честият злокачествен тумор на кожата на лицето (60 – 80 %). Локализира се предимно около крилата на носа, назолабиалната гънка, устния ъгъл, очните ъгли и веждите. Характеризира се с локален инвазивен растеж и склонност към чести рецидиви. Метастазира на много късен етап от развитието си. В началото се явява малко седефенобяло възелче или окръглена малка ерозия върху леко инфилтрирана основа. Впоследствие с напредване на неопластичния процес се оформя някоя от двете подформи – възловидна (възел с по-големи размери) или улцероинфилтративна. Язвата е кръгла с леко надигнати, подкопани и плътни ръбове и кървящо дъно. Понякога процесът инфилтрира тъканите на голяма дълбочина (ulcus rodens). Друга форма е пейджетоидният базоцелуларен карцином – той се явява като овална плака с червеникав цвят и размер 2 – 5 см. Цикатризиращият базоцелуларен карцином пък съдържа участъци на цикатризация наред с разязвяването. Съществува и пигментен базоцелуларен карцином – той е с кафяв до черен цвят, понякога със синкав оттенък, лъскава повърхност и перловиден ръб. Хистологично се откриват радиално разположени плазматични клетки, наподобяващи базалните клетки на епидермиса. Затруднения възникват при някои атипични форми – например тези с фагоцитиран меланинов пигмент.
Плоскоклетъчният карцином е вторият по честота епителен злокачествен тумор на кожата в лицево – челюстната област. Началното развитие на заболяването е безсимптомно; почти винаги спиноцелуларният карцином се развива на базата на преканцерози състояния – кожен рог, кератоакантом, соларна кератоза, сенилни кератоми, атрофични участъци и т.н. Клиничните симптоми, които характеризират началната малигнизация на хиперкератозите, са уплътнението в основата и нарастването на обема на лезията. През периода на клинична изява се установяват редица симптоми: болки с различен интензитет (могат дa липсват дори и при големи размери на тумора), кървене, разязвяване. Развитият спиноцелуларен карцином протича в две основни клинични форми – екзофитна, с характерен папиломатозен вид, и улцероинфилтративна – язва с плътни надигнати ръбове и твърдо, неравно дъно.
Обособена като самостоятелна нозологична единица е болестта на Bowen – интраепидермален карцином на кожата, който представлява овална, розово – кафеникава плака, покрита с фини люспици. При палпация е умерено плътна и с повърхностна инфилтрация, рязко отграничена от околната кожа. Ако не се приложи своевременно лечение, се оформя типичен инвазивен спиноцелуларен карцином. Много често плаката на Bowen е сигнал за наличие на друг кожен или висцерален карцином.
TNM – системата при кожните карциноми има следния вид:
Тis – carcinoma in situ
T1 – тумор с размер до 2 см.
Т2 – тумор с размер от 2 до 5 см.
Т3 – тумор над 5 см.
Т4 – тумор, инфилтриращ подлежащи структури – мускул, хрущял, кост и т.н.
N0 – не се установяват уголемени лимфни възли
N1– увеличени, клинично метастатични лимфни възли
Категория М1 (наличие на далечни метастази) е изключително рядка и няма голямо практическо приложение при рака на кожата.
Групирането по стадии се извършва по следния начин:
Стадий 0 – TisN0M0
Стадий I – T1N0M0
Стадий II – T2N0M0, T3N0M0
Стадий III – T4N0M0, всяко Т, N1M0
Стадий IV – всяко Т всяко N, M1
Честотата на метастазите при кожния карцином на лицето много зависи от първичната локализация на тумора. Според германски изследователски екип - Obermeier et al, 2017, тя е най-висока при долната устна - в 27 от 99 изследвани случая, което е близо до 27 процента. Следващи по честота са кожата на челото и бузата (и двете по 20 случая), периорбитално - 9 случая и темпорално (също 9 случая), а най-ниска е честотата при локализация в областта на горната устна и носа - по 7 случая или близо до 7 %. Наличието на метастатични лимфни възли силно влошава прогнозата на заболяването - Givi et al, 2011, установяват че при наличие на метастази в лимфните възли очакваната средна продължителност на живота на пациента е само две години - нещо твърде преувелично според нас, но такива са статистическите резултати на авторите. Според Brantsch et al, 2008, около 4 % от пациентите със злокачествени тумори на кожата на лицето развиват метастази в лимфните възли. Рискови фактори за това са периневралната инфилтрация, дезмопластичният тип на тумора, по-големият диаметър и дебелина на тумора, както и по-ниската диференциация на тумора - всички тези фактори може да повишат до 35 % риска от метастази в лимфните възли. Рецидивите са значителен проблем според проучването на тези автори - първоначално част от пациентите са били подложени на лимфнадисекция поради компютърнотомографски данни за увеличени лимфни възли. При 12 пациенти са се явили рецидиви само в областта на лимфните възли, като това се е случило след различен период от време - от 3 до 48 месеца, средно от 18.2 месеца. Всичко това изисква системен контрол и редовни профилактични прегледи на болните, оперирани от карцином на кожата на лицето независимо от неговата първична локализация.

Кожен карцином с типична локализация - вермилиона на долната устна, граница между кожа и лигавица. В днешно време карциномът на долната устна не се приема като форма на кожния карцином - смята се че той е самостоятелна нозологична единица със своите биологични и терапевтични особености.
Ортодонтия Имплантатен блок Различни имплантатни системи Костна пластика Синус лифтинг Мини импланти
Дебелината на кожния карцином на лицето може да се измери хистопатологично. Тя варира от 1 милиметър до 15 милиметра според различни автори; средно е 13 милиметра. Според проучването на Brantsch et al. няма риск за метастази в регионерните лимфни възли в случай че дебелината на тумора е по-малка от 2 милиметра; рискът е малък при дебелина от 2 до 6 милиметра и е висок при дебелина над 6 милиметра. Същото важи и за локалните рецидиви - те са много по-вероятни при дебелина на тумора над 6 милиметра. Явяват се след доста дълъг период от време - от 3 до 204 месеца по литературни данни, въпреки че рецидив след 60 месеца (5 години) според повечето автори се приема за нов първичен тумор - ако няма рецидив до 5 години след операция, болният се смята за излекуван от злокачественото заболяване. При всеки следващ рецидив е налице тенденция към все по-ниска диференциация на тумора, съответно по-висока степен на малигненост на хистологичния тип. Лош прогностичен белег е инфилтрацията на подлежащи тъкани - носни хрущяли, орбита, слюнчени жлези и т.н. Много висока е честотата на лимфните метастази при локализация на карцинома в областта на ухото - Mourozis et al, 2009.
Хистологично паренхимът на плоскоклетъчния карцином се състои от големи, полигонални, овални или удължени клeтки с неясно очертана клетьчна мембрана и с обилна цитоплазма. Наблюдава се силно изразен клетъчен полиморфизъм. Ядрото заема по-голямата част от клeткaтa (нарушен ядрено – цитоплазмен индекс). В различните клeтки ядрата са овоидни или удължени, но винаги хиперхромни. Наблюдават се и единични патологични митози. Туморните клeтки се пoдpeждaт във вид на гнезда, инфилтриращи пoдлежащите тъкани, или се разполагат дифузно, с eдвa очертаващи се микрогнезда. Открива и кератин. В по-виcoкo диференцираните карциноми той се разполага в центъра на гнездата, кaтo оформя т.н. paкoви перли – концентрични, розовооцветени луковичести образувания. В по-ниско диференцираните кератинът се открива в по-малко количество и предимно вътреклетъчно. Сpeд гнездата могат дa се открият и туморни клeтки в състояние на апоптоза. Гнездата на тумора са разделени от по-обшна или по-оскъдна строма. Последната е дoбpe васкуларизирана със съдове предимно от зрял тип и обилно инфилтрирана от лимфоцити. Поради възникналите разязвявания в туморната маса се наслоява вторично и възпалителен процес. Ето защо наред с лимфоцитите се oткpивaт и много плазматични клeтки, гранулоцити (неутрофилни и еозинофилни) и млади капиляри.
Лечението на плоскоклетъчния карцином е комбинирано. При Т1 и Т2 хирургичното лечение има предимство. То включва широка ексцизия около тумора (на разстояние 0.5 – 1 см. от границата му) и отстраняване на 1 см. от подлежащата мастна тъкан. При инфилтрация на околните тъкани се резецира по-голям участък от тях. При Т3 и Т4 оперативната намеса в много случаи има само палиативен характер. Комбинира се с постоперативно химио- и лъчелечение. Метод на избор е самостоятелното лъчелечение. При Т1 и Т2 се прилага близкофокусна рентгенотерапия в доза 60 Gy за базоцелуларния и 70 Gy за спиноцелуларния карцином. Включват се и съседните тъкани в радиус от 1 см. поради честото наличие на субклинична инвазия. При Т3 се прилага интерстициална брахитерапия, а при Т4 – перкутанно лъчелечение с ускорени електрони в доза 65 – 70 Gy. При N1 е показана радикалната лимфна дисекция. При контраиндикации за оперативно лечение се провежда перкутанна лъчетерапия в доза 65 – 70 Gy.
Дисекция на регионерните лимфни възли се прилага по показания - клинични и/или компютърнотомографски данни за наличие на увеличени лимфни възли. Елективни лимфни дисекции не би следвало да се прилагат - те са представляват значителна по обем травма за организма, а при липса на клинични и компютърнотомографски данни за увеличени лимфни възли много рядко се откриват хистологични данни за метастази. Може да се обсъжда елективна лимфна дисекция единствено при много ниска диференциация на карцинома, както и при рецидив скоро след предишна радикална операция на първичното огнище.
При болни с плоскоклетъчен карцином на тъканите и органите на устната кухина в IV клиничен cтaдий при конвенционално радиолечение се наблюдава едва 30 % преживямост през първите двe години (J. Dragovic et а1, 1995). При такива болни авторите препоръчват комбинирано химио- и радиолечение – суsрlаtinum – 60 mg/m2, 5-фторурацил – 700 mg/m2 и радиолечение дo 70 Gy. Преживяването след три годишно наблюдение при такова лечение дocтигa дo 62 % от болните. При лечението на базоцелуларния карцином локално се прилага интерферон – 15 MU се аплицират в лезията 3 пъти седмично в продължение на 3 месеца.
Прогнозата при злокачествените епителни тумори на кожата в повечето случаи е добра. В началните стадии пълно излекуване се постига в около 97 % от случаите. Решаващо значение има ранната диагноза и адекватното лечение.
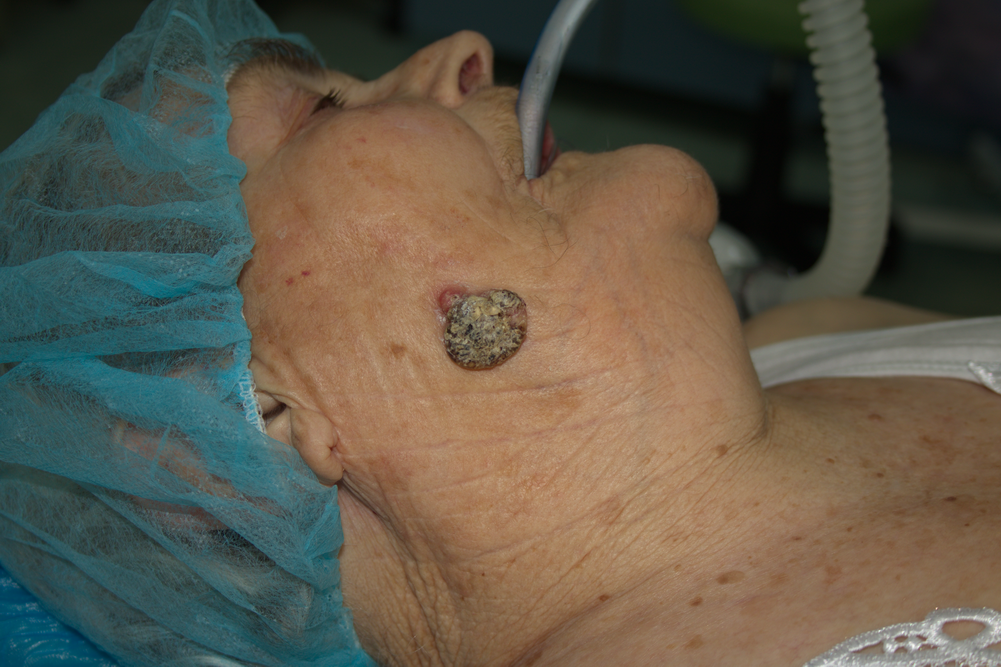
Клинична картина на кожен карцином на лицето при жена на 84 години. Растежът на формацията е екзофитен, което донякъде подобрява прогнозата. Анамнестично заболяването датира от около две години, въпреки че анамнестичните данни са крайно неточни и не представляват надежден критерий за епидемиологични проучвания. Повърхността на тумора е неравна, покрита е с крусти и налепи. Пациентката не съобщава за кървене по време на растежа на формацията - в други случаи обаче кървене се проявява и това обикновено кара болните да търсят медицинска помощ.
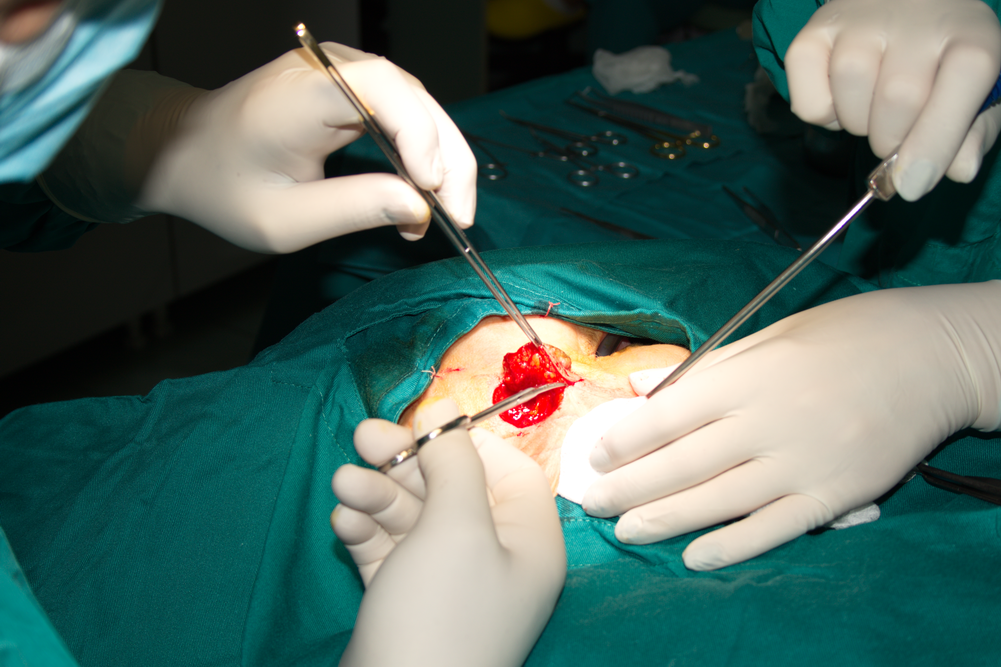
Хирургично лечение на кожния карцином. Такива оперативни интервенции не са особено трудни технически и винаги е добре един лицево - челюстен хирург да започне своята кариера с операции на кожен карцином. Така се изгражда усет и мануалност, които са от огромна полза за по-сложните оперативни намеси като резекции на челюстите и лимфни дисекции. Основият принцип е да се извърши радикална оперативна намеса - туморът да бъде премахнат напълно в границите на здравите тъкани. Повечето автори са единодушни че за тази цел оперативният разрез трябва да бъде отдалечен поне на 1 - 1.5 см. от границата на формацията; тъй като злокачествените тумори растат инфлитративно, а не експанзивно, в съседните видимо здрави тъкани са налице голям брой туморни клетки, които биха могли да останат и да причинят рецидив на заболяването.
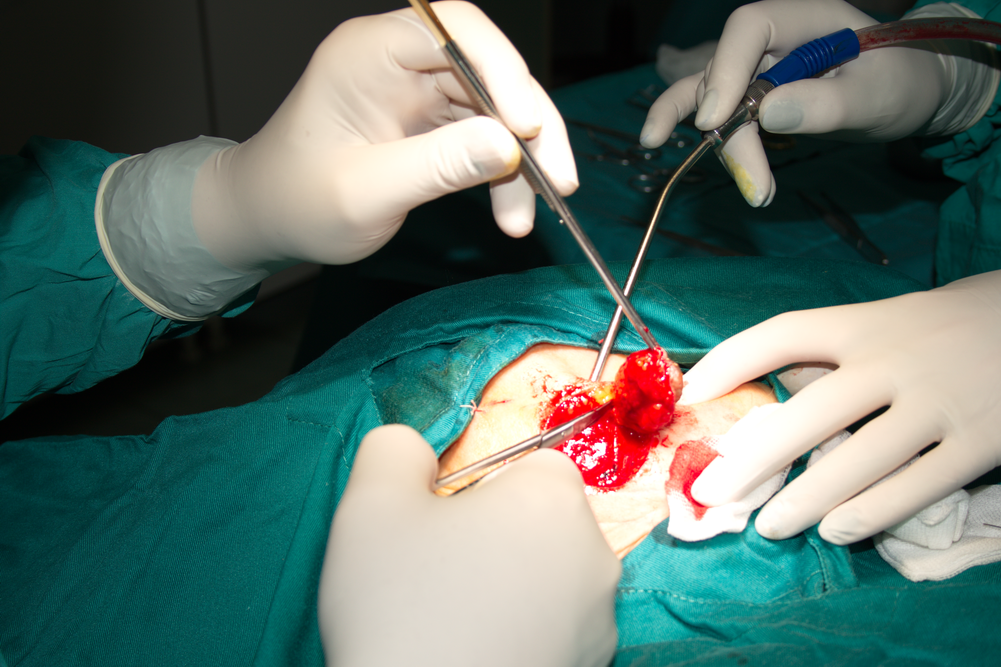
Дисекция на тумора в дълбочина. Освен в странична посока, злокачествените тумори нарастват е в дълбочина и инфилтрират подлежащите тъкани. Този процес е много по-слабо изразен при екзофитните форми в сравнение с ендофитните - язвена и язвено - инфилтративна. При по-голяма давност на заболяването инфилтрацията в дълбочина е по-изразена; при бавно растящи формации, които изведнъж ускоряват своя растеж, е налице още по-голяма опасност от прорастване в дълбочина. Това следва да се има предвид при екстирпацията на подобни тумори. Тъй като резервите от тъкани в лицево - челюстната област са големи, а кръвоснабдяването е отлично, малко по-радикалните оперативни намеси са винаги от полза. Трудно се стига до функционални дефекти, а по отношение на естетиката проблем също няма; в крайна сметка животът и здравето на болния са доста по-важни от лицевата естетика, дори и при млади пациенти - поне според личната преценка на нашия екип.
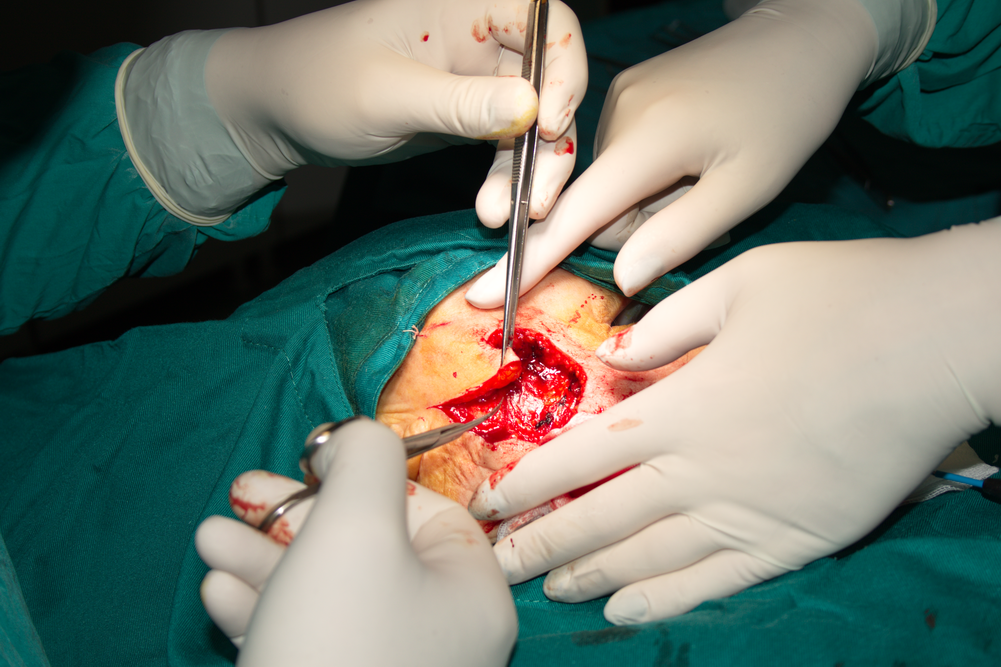
След ексцизията на формацията се пристъпва към затварянето на получения кожен дефект. Във всички клинични случаи е добре да се осигурят условия за протичане на първичен заздравителен процес - при него се срещат две гладки срезни повърхности, които се пришиват и остава само линеарен дефект. При вторичния оздравителен процес остава дефект на вторична епителизация - поради това и се говори за вторично заздравяване. Тъй като организмът винаги се стреми да покрие подлежащите тъкани с епител, обикновено дори и вторичният оздравителен процес протича безпроблемно - в лицево - челюстната област кръвоснабдяването е отлично и това води до ускоряване на заздравяването. Естетичните и функционалните резултати при двата типа оздравителен процес обаче са несравними - при първичното заздравяване остава нежен линеарен цикатрикс, докато при вторичното остават груби белези с неправилна форма, които силно деформират тъканите и не са особено естетични. Много често такива цикатрикси са надигнати над околните тъкани, придърпват подлежащите фасции и мускули и водят до трайни деформации. Нерядко се формират келоиди - цикатрикси с неправилна форма и клинични белези на възпалителна реакция, които сърбят и дразнят пациента за период от порядъка на месеци.
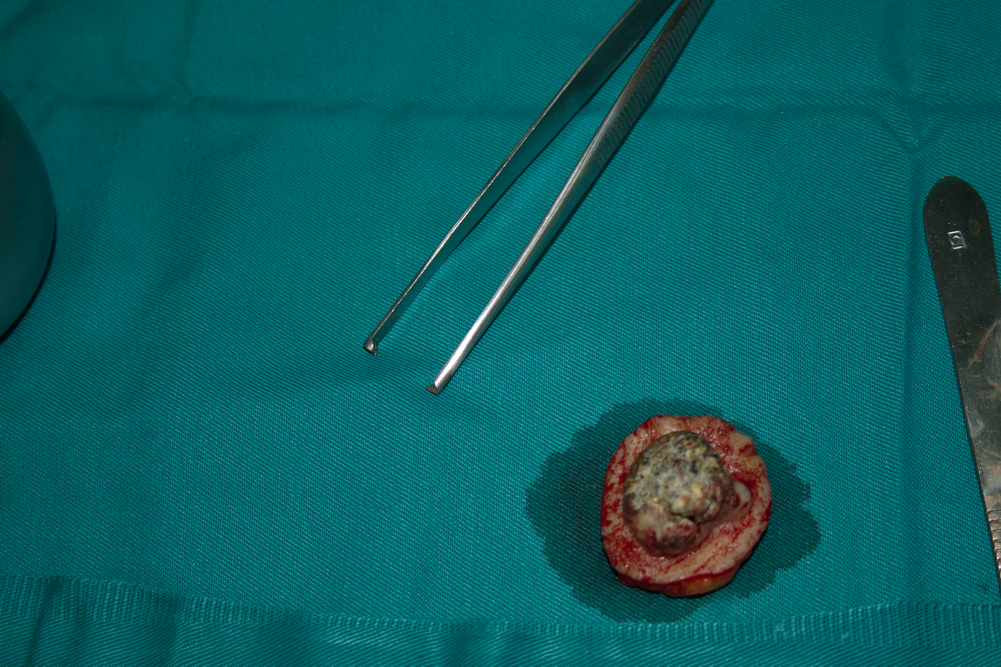
Туморът е ексцизиран и физически вече се намира извън организма на пациента. Вижда се хирургична пинсета със захващащи зъбци, с която добре се задържа туморът до неговото премахване. От чисто биологична гледна точка подобен лечебен подход представлява едно огромно улеснение за всеки един жив организъм - не е необходимо да се разчита на защитните системи на организма, за да се унищожи неопластичният процес, а се необходимо единствено да се осигурят условия за протичане на бърз и безпроблемен оздравителен процес. Човешкото тяло има добре развита имунна система, която е в състояние да реагира срещу всяка нормална клетка, претърпяла туморна трансформация; след като веднъж обаче се е стигнало до растеж на злокачествен тумор, очевидно защитните сили на организма нямат капацитета да унищожат процеса в зародиш. Поради това все още във всяка една област на организма при развитите на неоплазия водещо остава хирургичното лечение - независимо дали се касае за малигнен или бенигнен процес. Изключение правят лимфомите и левкозите, които са дисеминирани процеси - при тях няма растежен център, който да бъде премахнат хирургично, а неопластичните клетки циркулират в системното кръвообръщение и съответно е невъзможно премахването им по хирургични методи. Единствено е възможно да се екстирпира лимфен възел с чисто диагностична цел (биопсия). Тази биологична закономерност става повод за уместни и не толкова уместни шеги и закачки към хирургията от страна на останалите медицински специалности - проблемът е там че именно при лечението на лимфоретикуларните малигнени процеси беше отбелязан най-големият напредък в последните десетилетия, докато при оперативните методи за лечение общите принципи са едни и същи през последните няколко хилядолетия.
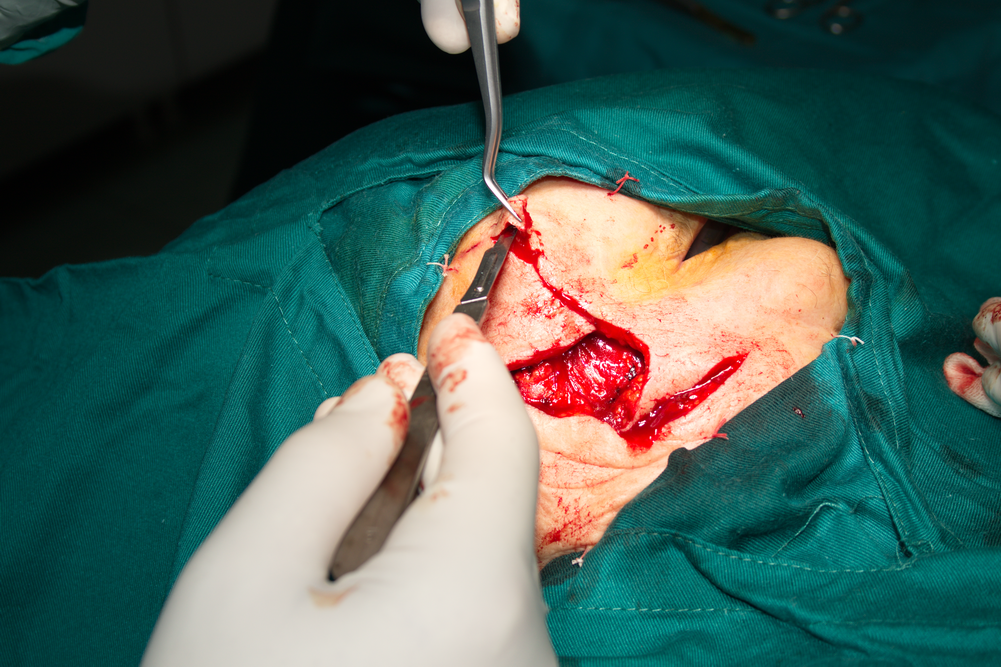
Затваряне на дефекта с тъкани по съседство. Дебелината на кожата в лицево - челюстната област е от порядъка на 4 - 5 милиметра; с хемостатичен инструмент се навлиза подкожно и така се отделя дермата от подлежащите мастни тъкани, фасции и мускули. Усеща се как кожата става по-подвижна - възможни са ротации и измествания в различни посоки до пълното покриване на дефекта. Повече информация за пластиката с тъкани по съседство можете да прочетете в тази секция на нашия сайт. Колкото повече се отпрепарират тъканите встрани от дефекта, толкова повече се увеличава тяхната подвижност; все пак с по-далечното отпрепариране силно се увличава и обемът на оперативната травма, така че все пак е необходимо да се запази някакъв разумен баланс от биологична гледна точка.
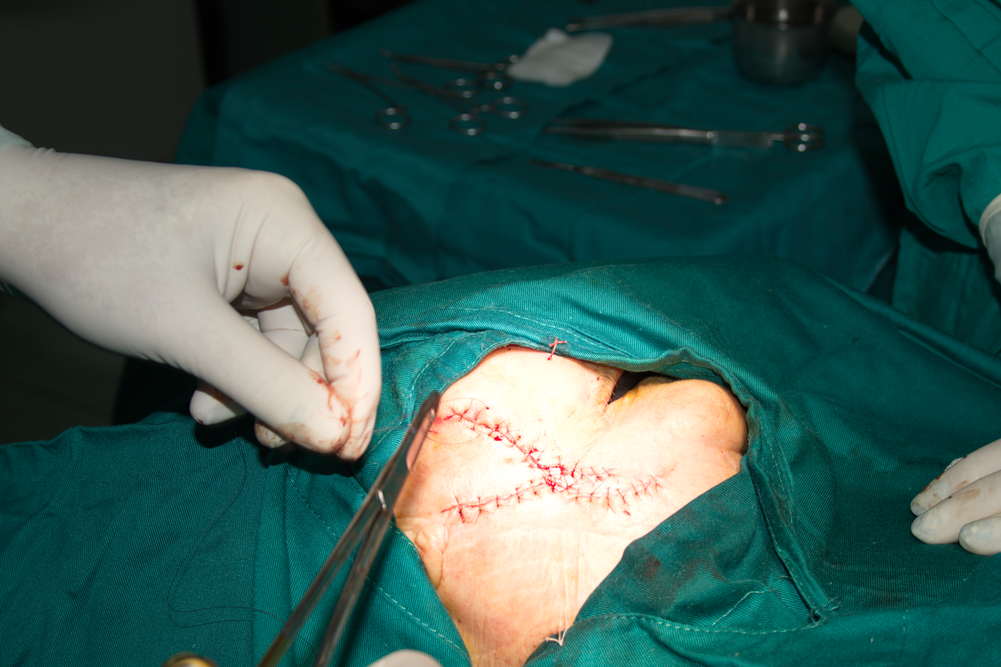
Дефектът е затворен първично. Липсват дехисценции и открити области, които да подлежат на вторична епителизация. Плътното зашиване на тъканите осигурява тяхната първична стабилност - нещо, което е от ключово значение за протичането на добър оздравителен процес независимо от типа на тъканите, които се обработват. В много случаи при една оптимално зашита оперативна рана само след 8 или 9 дни се наблюдава пълното изчезване на разреза - линията си личи, но е покрита от плътен слой епител и спокойно може да се свалят конците.
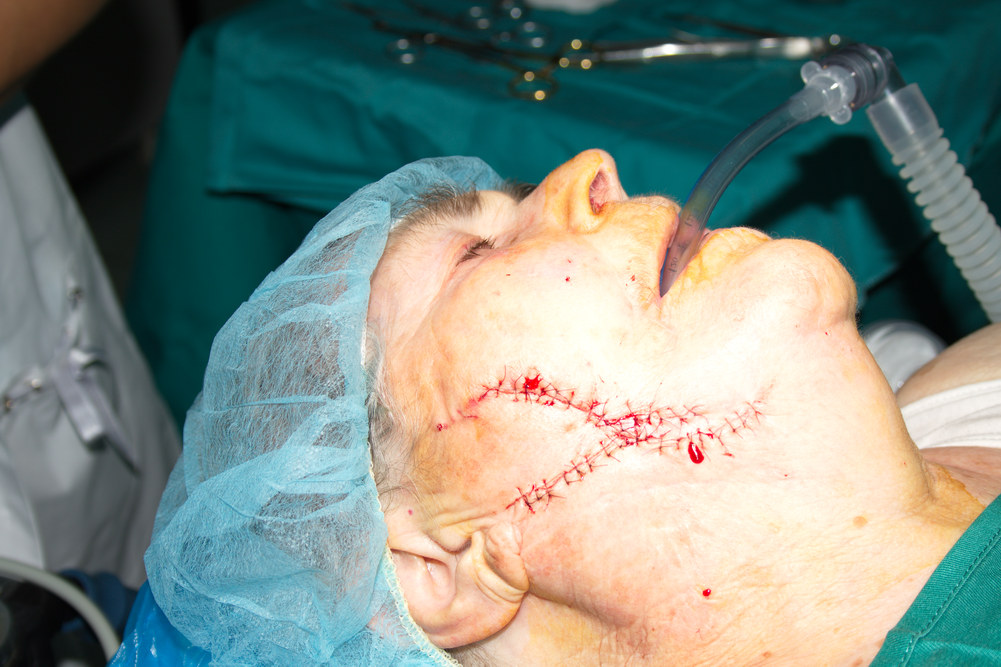
Единични капки кръв в оперативното поле. Следва екстубиране на пациента и извеждане от обща анестезия.